17-01-2018
EK: 5
Disiplinler arası yaklaşımla denetim çok yönlü olmak zorundadır. Neden?
Meme kanseri deneyimli iki arkadaşımızdan ameliyat sonrası kontrol sürecinden seçmeler:
* Hasta 1: MEME KANSERİ ameliyatı sonrası hastaneden taburcu oluyorken verilen raporda MİDE KANSERİ AMELİYATI yazıyordu. Hastalık kodu yanlış yanlış girilmiş; farkına varıp düzeltilmesini sağladım. Ya farketmeseydim?
Bir kez kanser tanısı aldıysanız, ameliyat, ilaçlı tedavi, radyolojik tedavi gibi, bireye göre değişen süreçlere mutlaka TETKİKLER eşlik edecektir; kan, radyolojik, ultrason, duruma göre biyopsiler gibi...
* Hasta 2: Tüm batın ultrason sonucumu görünce şaşırdım. Doktora yıllar önce rahim ameliyatı olduğumu ve artık rahmimin olmadığını açıkladığım halde, raporda, "Rahim normal" yazıyordu.
* Hasta 2: "5-6 yıl önce rutin kontroller için ünlü özel bir hastaneye gidiyorum. Rutin akciğer filmi isteniyor. Filmi yorumlayan radyolog boyunda yumruk büyüklüğünde KİTLE görüyor. Hasta: 'Yarım saat önce cerrah elle muayene etti. Böyle bir olasılıktan söz etmedi' diyor. Bunun üzerine radyolog cerrah ile görüşüyor. Cerrah bu olasılık çok küçük olsa da filmdeki kitle görüntüsünü açıklayamayacağını söylüyor. Hastanın aklına film çektirmeden önce uzun örgülü SAÇını tam da kitle sanılan yöne doğru topladığı geliyor. Film ve ultrasonla tekrar bakılan boyun bölgesinde, saçını bu kez tepeye toplamasından sonra hiç bir kitle görünmüyor."
* Hasta 3: Tüm batım ultrasonum sonucunda SAĞ böbrek üstünde bir kitle saptandığı yazıyordu. Tedavime devam ettiğim medikal onkoloğum önce filme sonra rapora bakınca; "sağ değil SOL böbrek üstü olarak görünüyor" dedi. Ve bu nedenle tekrar ve kontraslı bir radyolojik tetkike daha yollandım. Sonuç: SOL böbrekte kitle tanısını doğruluyordu!
EK: 4
18 - 02 - 2017
Bir öykü:
BİR SÜRELİĞİNE..
"Kanser şüpheli ikinci mememi de aldırmaya karar vermiştim.
Neden? 2 yıl önceden meme kanseri tanılı olduğum için mamografi (MG) vd tetkik sonucum buna göre ele alınıyordu. Ya sağ meme de tümden alınacaktı, veya işaretliyiciler takılıp 3 ayda bir MG ile izlenip bu duruma göre mememi aldıracaktım (2008). Hemen kararımı verdim; "Sağ memem de alınsın!" Ve ameliyat öncesi tetkitler vs. Ertesi gün ameliyata gireceğim. Bir gün önceden radyoaktif madde ile meme ve lenfler işaretlenecek. Bu işlemin herhangi bir lokal uyuşturma yapılmadan yapılması gerekiyordu o tarihte. İşaretlemeyi yapacak güleryüzlü hanımefendi bana sakince olayı anlattı ve:
- Biraz fazla canınız yanacak! dedi.
- Dayanabileceğimi sanıyorum ama, zorlanırsam bağırabilir miyim?
- Elbette, eğer mümkün olabilirse, benim işimi zorlaştırmadan ve diğer sırada bekleyenlerin ürkebileceğini de düşünerek bağırabilir misiniz?
Öyle içten söylemişti ki..
- Düşünmeye çalışacağım :-) dedim.
Ve kendime söyledim; "Bak üç beş dakikalık bir iş bu. Kısa bir süre; bir süreliğine canın yanar ve biter. sadece bu kadar işte!"
Ve o içten uzman hanım işini rahatça yaptı. Benden çıt çıkmadı. Ertesi gün ameliyatımda da o sevgili insan vardı. Soğuk ameliyathanede özenle üzerimi örtüyor, sevgiyle gözlerimin içine bakıyor ve anestezi verilmeden önce de ritmik bir müzik başlatıyorlar. Ben elimle tempo tutarak kendimden geçiyorum. Bir süreliğine..
Her birimizin ayrı bir çok öyküsü vardır.
Rev.3
17-01-2017
Disiplinler arası yaklaşımla denetim çok yönlü olmak zorundadır. Neden?
* Hasta 1: Önce hemen kanser ameliyatı sonrası hastaneden taburcu oluyorken bir hastaya verilen raporda MİDE KANSERİ AMELİYATI yazıyor. Hastalık kodu yanlış yanlış girilmiş; hasta farkına varıp düzeltilmesini sağlıyor.
Bir kez kanser tanısı aldıysanız, ameliyat, ilaçlı tedavi, radyolojik tedavi gibi süreçlere mutlaka TETKİKLER eşlik edecektir; kan, radyolojik, ultrason, duruma göre biyopsiler gibi...
Meme kanseri deneyimli iki arkadaşımızdan ameliyat sonrası kontrol sürecinden seçmeler:
* Hasta 2: Tüm batın ultrason sonucumu görünce şaşırdım. Doktora yıllar önce rahim ameliyatı olduğumu ve artık rahmimin olmadığını açıkladığım halde, raporda, "Rahim normal" yazıyordu.
* Hasta 3: Tüm batım ultrasonum sonucunda SAĞ böbrek üstünde bir kitle saptandığı yazıyordu. Tedavime devam ettiğim medikal onkoloğum önce filme sonra rapora bakınca; "sağ değil SOL böbrek üstü olarak görünüyor" dedi. Ve bu nedenle tekrar ve kontraslı bir radyolojik tetkike daha yollandım. Sonuç: SOL böbrekte kitle tanısını doğruluyordu!
Rev.2
5 - 10 - 2015
2-) 2015 yılı itibarıyla son gelişmelerden haberdarsanız en alttaki yorum kısmına girebilirsiniz!
3-) Detaylı deneyim ve bilgi paylaşımı için aşağıdaki sunumu sonuna dek anlamaya çalışabilirsiniz:
29-09-2012
Bilimi Anlayabilmek, Bilgiyle Güçlenebilmek İçin: Sorgulayabilmek = Bilinçlenme
Herhangi bir durumda, örneğin bir hastalık sürecinde günün bilimsel gerçeklerine göre uygulanan tedavi yöntemlerini anlayabilmenin önemini yaşadığım "kanser" karmaşası sırasında derinden fark ettim.
Hastalığımla ilgili uzayan tanı sürecinde bir asistan öğrencinin bana ilettiği tetkik zincirleri ile ilgili bilgiler ve tıpta 2x2'nin yalın matematikteki gibi 4 olmayacağı açıklamaları sürecin bulanıklığı konusunda benim için çok değerli ip uçları olmuştur.
Zaman içersinde gördüm ki bilgilerim arttıkça, süreçle başedebilme gücüm de artıyor.
Bu nedenle bu sunumu derinden yaşadığım deneyim ve araştırmaları, edindiğim bilgileri paylaşmak için hazırladım:
- Tanı için neden bir sürü tekik var?
- Duyarlılık, seçicilik, yanlış pozitif, yanlış negatif, BIRADS raporlama sistemi gibi kavramları neden biz hastalar bilmiyoruz? (Hasta ile doktor arasında doğru bir iletişim için ortak kavram tabanı oluşturma çabaları) Neden sağlık merkezlerinin broşürlerinde bu kavramlara yer verilmiyor?
- "Çektir, yaptır" gibi buyurucu, koşullayıcı sloganlar yerine, bilimsel gerçeklere ulaşabilme ve kendi seçimini yapabilme hakkı kullanılabilmeli: Haklarını kullanmaktan korkmama hakkı (Bknz. M.Tınaz Titiz, SORUNLARIN İNTİKAMI kitabı : Korkmama özgürlüğü, temel hak ve özgürlüklerin birinci sırasında yer alıp, bu aslında “haklarını kullanmaktan korkmama özgürlüğü”dür.)
BIRARDS: Yaygın kabul görmüş risk değerlendirme ve kalite güvence aracı
BIRADS'a göre raporlama sistemi neden bazı sağlık kurumlarında yapılıyorken bazılarında yapılmıyor?
Kanser sürecini anlayabilmek için, bir süre bir kanser tarama derneğinde canla başla gönüllü olarak çalıştım. Ve bir süre sonra, kadınlara yardım olsun diye yaptığım gönüllü çabaların ters tepebileceğini, onları koşullandırabileceğini ve sorgulamadan körü körüne tarama süreçlerine katılabileceklerini gördüğüm ve bunu da dernekte kalarak değiştiremeyeceğimi anladığım anda istifa ettim. 25 Mayıs 2012. Bunu, genel olarak toplumun sorun çözme kabiliyetini artırmaya çalışan bir STK gönüllüsü olarak daha iyi yapabileceğimi düşündüm. Sorun kanser kadar belki de daha da vahimdi: Sorgulanmazlık! Bu bloğu da bu gibi amaçlar için oluşturdum.
Kanser bana toplumumuzdaki tümörleri fark etmemi sağladı: Hastalığa yakalanan bireyler tarafından korkudan sorgulanamayan, anlaşılmaya çalışılmayan "kanser", hastaların tüm seçeneklere erişim sorunu, karar verme sürecini özgürce yapabilmek için gereken bilginin kişiye aktarımı sorunu, devlet ve özel hastane uygulamalarında farklı ekollerle hastaya yaklaşım: Sanki birisi o zamana dek kabul görmüş şablonu uygularken, diğeri daha deneysel, bazen de hastanın ödeme gücüne göre daha maliyet etkin yöntemleri kullanabiliyordu..
Teknik olayların yanısıra kanser, toplumdaki alışıldık psikolojinin bir yansımasını da bana gösterdi. "Doktor" sizin "kurtarıcınız" oluyor. Ve tüm sorumlulukları, karar verme süreçleriniz dahil, doktora aktarmak istiyorsunuz. Bu nedenle de tetkik ve ameliyatlar gibi süreçlerden önce imzalanacak onam belgelerini gözü kara imzalıyorsunuz. Halbuki sizin vücudunuz ve sizin yaşamınız söz konusu olan! Böyle bir süreci onca hasta için doktorların üstlenmesi ne büyük bir yük. Hem de ne kadar etik? Tedavi kötüye gittiği anda da sorumlu tutulacak ilk kişi bu sorgulanmazlık kültüründe doktorlar olabiliyor. Yine de bazı doktorlar neden sorumluluğun sadece hukuksal kısmını yani onam formlarını imzalatmakla yetinirler? Bilinçli doktor, bilinçli hasta; her ikisi de birbirlerinin işlerini kolaylaştıracaklardır. Bence bilinçli doktor, hastalıkla ilgili olası tüm durumları, olumlu / olumsuza koşullamadan hastasına anlayabileceği şekilde aktarabilen etik kurallara göre davranabilme özgürlüğünü kaybetmemiş doktordur.
Tabii olayın çok farklı boyutları da var. Bir SGK hastanesinde görev yapan bir doktor, meme kanserine yakalanmış bir hanımın Türkçe bilmemesi nedeni ile (sadece Kürtçe konuşabilen bir hanım) durumu nasıl anlatabileceklerini şaşırdıklarını söylemişti. (Bir ülkede yaşayanların "ortak" dillerinin olmasının önemi)
Sonuçta iyiye giden bir sürü şey var: Her hastalık artık nerdeyse disiplinler arası (multidisipliner) bir yaklaşımlarla ele alınmaya başlanıyor. Hastalar da giderek sürece dahil oluyorlar. Bu hastanın kendi kararını verebilmesi, yani bilinçlenmesi demektir.
Sözü uzatmadan, her ne olursa olsun, insanın kendi vücuduna dokunmasının, tanımasının yeterli olamayacağı bir çok durum olsa da, gerekli olduğu ve olur olmaz herşeye kafayı takmazsa hiç bir yan etkisi olmadığı açıktır.
Deneyim yaşamış bir kişi sorumluluğunda, elimden geldiğince bilimsel düşünce biçimiyle; belli zaman aralığındaki araştırmalara dayanarak aşağıdaki sunumu hazırlamaya çalıştım. Sunumun sonuna doğru kanser yaşamış üç arkadaşımla birlikte benim karşılaştırmalı tablolarımızı da koydum.
Önce, 8 Mart 2012, Halis Kurtça Kültür Merkezi'nde Kadınlar Günü için hazırladığımız: "Vücudumuza Dokunalım" dans ve hareket etkinliği için linki tıklamanızı öneririm: http://www.youtube.com/watch?v=XhE2zmbMwB4&feature=youtu.be
Şimdi de : http://www.beyaznokta.org.tr/paylasilan_belgeler.php?q=şükran linkinden sunumu "pptx formatında" indirebilir ve izleyebilirsiniz.
Sunumu resim formatında hemen aşağıda izleyebilirsiniz.
Saygılarımla,
A.Şükran Demiralp
Bilinçli hasta, bilinçli doktor
2006 - 2010 ŞükranCA dizeler: Asla vazgeçmeyeceksin neşelenmekten ve sevmekten
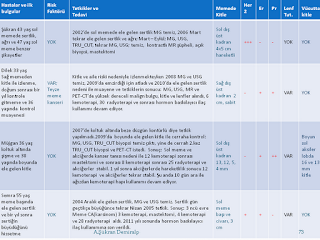
Kist çıkmış sol memende, (Mart 2006)
Mamografi, Ultrasonografi,
Tru-cut biyopsi, kontrastlı MR,
açık biyopsi yaptırmışsın:
Memen alınabilir denmişti, duruyor!
Tedavi şekli için,
Patolojiye giden parçanın
sonucu bekleniyor,
Gerçekte her an yanıbaşımızda olan ölüm,
Bu olaylarla gözönüne geliyor
Mamografi, Ultrasonografi,
Tru-cut biyopsi, kontrastlı MR,
açık biyopsi yaptırmışsın:
Memen alınabilir denmişti, duruyor!
Tedavi şekli için,
Patolojiye giden parçanın
sonucu bekleniyor,
Gerçekte her an yanıbaşımızda olan ölüm,
Bu olaylarla gözönüne geliyor
Sanki 30-40 yıl daha
Yaşamanın garantisi vardı da
Garanti süresi dolmadan
beden arıza yaptı!
Yaşamanın garantisi vardı da
Garanti süresi dolmadan
beden arıza yaptı!
Yine de soluyacaksın serin sonbahar havasını derinden, (Eylül 2006)
Asla vazgeçmeyeceksin neşelenmekten ve sevmekten (tekrar 3)
Asla vazgeçmeyeceksin neşelenmekten ve sevmekten (tekrar 3)
Patoloji sonucu geldi; tekrar ameliyat gerekiyor,
Lenfler temiz görünüyor ama,
En az sol memen gidiyor.
Lenfler temiz görünüyor ama,
En az sol memen gidiyor.
Ameliyat sonrası umalım, yaşa,
Solak bir amazon diyelim sana
Solak bir amazon diyelim sana
Asla vazgeçmeyeceksin neşelenmekten ve sevmekten (tekrar 2)
Kendini ve yaşamı sakince izlemekten
Kendini ve yaşamı sakince izlemekten
Alındı sol memen
Gerekiyor belli aralıklarla doktora gitmen,
Gerekiyor belli aralıklarla doktora gitmen,
2008 Kasım, yapıldı üç tetkik
Kümelenmiş mikrokalsifikasyonlar
Bu kez de şüpheli sağ memen
Kümelenmiş mikrokalsifikasyonlar
Bu kez de şüpheli sağ memen
Aman doktor
daha fazla tetkik istemeeeeem
Alın sağı da, ne yapayım,
Hem solak, hem de sağlak amazon olayım
Patoloji temiz çıksa da üzülmem!
daha fazla tetkik istemeeeeem
Alın sağı da, ne yapayım,
Hem solak, hem de sağlak amazon olayım
Patoloji temiz çıksa da üzülmem!
Alındı sağ memen, patoloji temiz!
Soluyorsun bulabildiğin kadarıyla temiz kış havasını derinden (2008)
Asla vazgeçmiyorsun neşelenmekten ve sevmekten (bir kez yeter, artık öğrenildi)
Kendini ve yaşamı sakince izlemekten. (Eylül 2010 itibarıyla)
Bence Keyifli Seçmeler:
1. Soru sormak için Doktora Telefon:
- Alo, Şükran Demiralp, beni hatırladınız mı? Geçen hafta sol mememi almıştınız!
- Sol memeni mi almıştım, ne kötüyüm ben, ama senin için yapmışımdır. (Eylül 2006)
- Alo, Şükran Demiralp, beni hatırladınız mı? Geçen hafta sol mememi almıştınız!
- Sol memeni mi almıştım, ne kötüyüm ben, ama senin için yapmışımdır. (Eylül 2006)
2. Diren alınırken cerrah öyle bir hızla çekiyor ki sürtünmenin verdiği acı ile ben de bağırıyorum. Çok melodik bağırmışım. “Aferim, böyle şarkı söyle işte” diyor.(Eylül 2006)
3. İlk gittiğim cerrah sol mememdeki kisti üniversitedeki öğrencilerinin de muayene etmesini istedi. (Nisan 2006) Kabul ettim, bir işe yarasın hiç değilse dedim. Üç tane delikanlı, özellikle de birinin elleri titriyor, sanırım ilk deneyimiydi. Birden onun o hali beni kendi dünyamdan çıkardı. “Rahat olun, siz de arkadaşlarınız gibi muayene edin, mutlaka benden öğrenecekleriniz olacaktır.” O muayene ederken hocaları cerrah: “Bakın bu kitle büyük bir olasılıkla kanser değil, etrafına tutunmuyor, damar oluşturmamış, elinizin altında geziniyor, hissediyor musunuz?” Ben de dersimi almıştım. En azından kitlenin tamamı kanser değildi! Bir de hasta psikolojisinden sıyrılmak iyi geldi.
4. Sol memem alındıktan sonra, omurgada problem yaşamamak ve görüntümü normalleştirmek için meme protezi almaya karar vermiştim. Bir protezciye gittim. (2006 Kasım)
• Ciddi bir şekilde o zamanlar mevcut olan sağ mememin ölçüsünü aldı. Sol meme proteziniz de aynı büyüklükte ve yakın ağırlıkta olacak omurganız ağrımayacak dedi.
• 2 hafta sonra gittiğimde denediğim proteze bakınca şaşırdım. Ben bunu takınca sanki sol değil de sağ memem alınmış gibi görünüyor dedim.
• İlgilenen bayan, “hayır size öyle geliyor, üstünüzü giyinin bir de erkek arkadaşımız değerlendirsin” dedi.
• Hacimsel algılama problemi olacağını düşündüm. Kabul ettim. Açıkcası bir erkeğin böyle bir görüntüye tahammül edemeyeceğine de güveniyordum.
• Çalışanlar içinden bir erkek geldi ve bana şöyle bir bakıp, “Tam uymuş, çok iyi dedi!
• Kafamda kralın elbisesi masalı hemen Şükran’ın protez memesine uyarlandı. Ben matematikçiyim, ama aradaki fark için gören iki göz yeter dedim. Bir de erkek olacaksınız, göz zevkinize ne demeli!
• İtiraf ettiler, meğer piyasadaki standart protezlerin en küçüğü bana getirdikleriymiş. Kendileri sıfırdan imal edemiyorlarmış. Benim memem standartların altındaymış.
• Tamam o zaman dedim. Demek ki protezden de vazgeçecek kadar küçükmüş!
• Ciddi bir şekilde o zamanlar mevcut olan sağ mememin ölçüsünü aldı. Sol meme proteziniz de aynı büyüklükte ve yakın ağırlıkta olacak omurganız ağrımayacak dedi.
• 2 hafta sonra gittiğimde denediğim proteze bakınca şaşırdım. Ben bunu takınca sanki sol değil de sağ memem alınmış gibi görünüyor dedim.
• İlgilenen bayan, “hayır size öyle geliyor, üstünüzü giyinin bir de erkek arkadaşımız değerlendirsin” dedi.
• Hacimsel algılama problemi olacağını düşündüm. Kabul ettim. Açıkcası bir erkeğin böyle bir görüntüye tahammül edemeyeceğine de güveniyordum.
• Çalışanlar içinden bir erkek geldi ve bana şöyle bir bakıp, “Tam uymuş, çok iyi dedi!
• Kafamda kralın elbisesi masalı hemen Şükran’ın protez memesine uyarlandı. Ben matematikçiyim, ama aradaki fark için gören iki göz yeter dedim. Bir de erkek olacaksınız, göz zevkinize ne demeli!
• İtiraf ettiler, meğer piyasadaki standart protezlerin en küçüğü bana getirdikleriymiş. Kendileri sıfırdan imal edemiyorlarmış. Benim memem standartların altındaymış.
• Tamam o zaman dedim. Demek ki protezden de vazgeçecek kadar küçükmüş!



































































Kanser tedavisinde yeni umutlar
YanıtlaSilMustafa Çetiner
21 Temmuz 2016
Kanser tedavisinin ilk adımı bir insanlık faciasından “iyilik” çıkarmayı başaran iki bilim adamı sayesinde oldu. Goodman ve Gillmann biyolojik bir silah olan “Hardal Gazı”na maruz kalan askerlerde hücre sayılarının azaldığını ve lenf bezlerinin küçüldüğünü fark ettiler.
İkinci Dünya Savaşı’nın son hızıyla sürdüğü yıllardı.
Hardal gazından geliştirilen “Nitrojen Mustard” ilk kemoterapi ilacı olarak tarihe geçti.
Aradan uzun yıllar geçti, çok yol aldık...
Hedefe yönelik moleküller, kanser aşıları, kök hücre tedavileri...
Şimdilerde kanseri yok etmek üzere bağışlık sisteminin güçlendirildiği yeni tedaviler üzerinde çalışılıyor.
Öyle ki insanın kendi bağışıklık sistemi hücreleri, tümör hücrelerini tanıyıp, onları yok eden hücreler haline dönüştürülebiliyor.
Hekimlerin kimliği değişmeye başladı.
Kimi hekimler daha çok mühendislere benzemeye başlıyor.
Bu tip hekimlere hücre veya bağışıklık sistemi mühendisleri denebilir.
Bu mühendisler, tümör hücrelerini tanıyan bağışıklık sistemi hücrelerini yeniden tasarlıyor.
Kanseri, kanserli kişinin kendi hücreleri ile yok etmenin yollarını arıyorlar.
Tümör hücrelerini yok etme yeteneğinde olan ve T lenfositler olarak adlandırılan hücreleri kansere karşı etkili silahlar haline çeviriyorlar.
Bu mühendisler; hastanın T hücrelerini, laboratuvar koşullarında kişinin tümör hücreleri ile tanıştırıyor ve bu tümör hücrelerine karşı aktif hala getiriyorlar.
Bu şekilde güçlenen ve sayıları arttırılan T hücrelerini hastaya tekrar geri veriyorlar.
En büyük yetenekleri bağışıklık sisteminin gözünden kaçmak ve saklanmak olan tümör hücreleri bu eğitimli T lenfositlerce tanınır hale geliyor ve yok ediliyor. Eğitilmiş bu profesyonel askerler büyük bir iştahla ve artmış sayılarıyla tümör hücrelerine saldırıp yok edebiliyor.
Daha bitmedi.
Mezankimal kök hücre adı verilen başka hücreler de bu mühendislerin elinde tümör yok eden etkili silahlara dönüştürülebiliyor.
Tümör hücrelerini tanıyıp onu kapladığı bilinen bu kök hücrelere laboratuvar koşullarında toksinler ekleniyor.
Daha sonra hastanın dolaşım sistemine verilen bu hücreler tümör hücrelerini sarıyor ve içindeki toksinler ile kanser hücrelerini yok ediyorlar.
Bu gelişmeler tabii daha başlangıç.
Belki bugün tam bir umut sayılmazlar.
Ama yakın bir gelecekte durum değişecek.
Bu çalışma sonuçlarına baktıkça ileriye dönük hayallerim artıyor.
Düş kuruyorum;
Herkesin kanser ilacı, kendi “kök hücresi” kendi bağışıklık sistemi” olsun.
Kanser hücreleri daha oluşur oluşmaz güçlendirilmiş bağışıklık sistemi sayesinde tespit edilsin, yok edilsin.
Kimse ilaçlara ulaşmak için zorlanmasın.
İlaç alamamak, bulamamak tasa olmasın.
HERKES KENDİ TEDAVİSİNİ üzerinde taşıyor olsun...
İnsanlar daha sağlıklı ve mutlu yaşasın...
Bu bir hayal mi?
Bilmiyorum...
İlk iki sezonu yayınlanan ve yirminci yüzyılın başında ABD’de bir hastanede yaşananları anlatan THE KNICK isimli TV dizisini izledim geçenlerde.
Ünlü sanatçı Clive Owen’ın başrolünü oynadığı ve Oscar ödüllü Steven Soderbergh’in yönettiği bu muhteşem dizide o döneme ait tıp uygulamalarını görmek çok etkileyici.
Bir kafa röntgenin çekilmesi için dakikalarca çok yüksek doz radyasyona maruz kalmanın şart olduğu o ilkel dönemlerden PET tomografi ve PET MR uygulamalarına kadar geçen süreye bakınca yukarıda yazdıklarım neden hayal olsun ki diyorum.
Hep aklımda Melih Cevdet’in o bildik şiiri...
Protohippus atın ceddi
Dinothorium filin ceddi
Biz insanın ceddi...
GELECEK, MUTLU İNSANIN.
http://www.herkesebilimteknoloji.com/yazarlar/mustafa-cetiner/kanser-tedavisinde-yeni-umutlar
Epigenetik…!
YanıtlaSilMustafa Çetiner
23 Ağustos 2016
Her yüz meme kanserinden sadece 7 tanesinde genetik anormallik gösterilirken, diğer 93 tanesinde neler oluyor da kanser gelişiyor?
Nasıl oluyor da aynı genlere sahip ikiz kardeşlerden birinde kanser gelişirken diğerinde gelişmiyor? Neden bazı hastalıklar bilinen genetik bir anormallik olmadan bazı ailelerde daha sık görülüyor?
Bu soruları çok arttırabiliriz ama bu soruların yanıtlarından biri artık net...
Epigenetik...!
Epigenetik sözcüğünü anlatmadan önce bazı tanımlamalara gereksinim var.
Genotip sözcüğü genetik yapımızı tanımlar, bu yapı DNA dizilimimiz, genlerimizdir. Genotipimizi oluşturan genler bir takım enzim ve proteinlerin sentezlenmesini yöneterek “fenotip” yani dış yapımızın, organizmamızın ortaya çıkmasında belirleyici rol oynar.
Epigenetik; genotipik değişikliklerle açıklanamayan, ancak genlerimizin ifadelerindeki (ekspresyonlarındaki) değişiklikleri, yani genlerimizin fenotipimizi oluşturma farklılıklarını inceleyen bilim dalıdır.
Yani epigenetik dendiğinde, genetik yapımızdaki (genotip) değişikliklerden kaynaklanmayan, ancak kalıtsal olan gen ekspresyonlarındaki ya da ifadelerindeki değişiklikler akla gelmelidir. Epigenetik, gen dizilişleriyle değil, genlerin dokulardaki ifadeleriyle ilgilenir. Yani genlerimizin ne zaman ve nasıl çalışacağını belirleyen, bazı genleri susturan, aktivitelerine engel olan, epigenetiktir.
Genetik bozukluklarda hastalık şöyle ortaya çıkar.
Bir gende bir mutasyon çıkar ve biz bu mutasyonu genetik olarak gösterebilir ve deriz ki “A” geninde “B” mutasyonu olmuştur, görülen “C” hastalığı bu nedenledir.
Epigenetik bozukluklarda ise hastalık şöyle ortaya çıkar.
“A” epigenetik mekanizmasının bozulması, bu mekanizmalar ile susturulmuş (silencing) “B” geninin aktive olmasına ve sonuçta “C” hastalığına neden olur. Siz bu epigenetik bozukluğu klasik kromozom analizi, genotipik inceleme ile önceki örnekte olduğu gibi gösteremezsiniz.
Yani epigenetik kontrol yollarında ortaya çıkacak anormallikler kanser gibi birçok hastalığın oluşumuna neden olabilir.
Epigenetik bozukluklar, genetik bozukluklar gibi kuşaktan kuşağa aktarılmaz ancak bu bozuklukların aynı aile bireyleri arasında oluşma şansı daha yüksek olabilir.
Bazı genler susturuluyor
Eskiden biliyorduk ki, birçok hastalığa genetik yatkınlığımız olduğu için yakalanıyoruz. Artık biliyoruz ki, birçok başka hastalığa ise genetik yatkınlığımız olsa bile yakalanmıyoruz, çünkü epigenetik mekanizmalar sayesinde o genler aktif hale geçemiyor ve susturuluyor.
İki ikiz kardeşten birinin kanser olup diğerinin olmaması, kanser olmayan kardeşteki genlerin epigenetik mekanizmalar ile susturulması ile ilişkili olabiliyor.
Çalışmalar epigenetik değişikliklerin oluşmasında çevresel faktörlerin önemini göstermektedir. Çocukluk çağında yaşadıklarımızın, yaptığımız işin, alışkanlıklarımızın ve daha birçok faktörün genlerimizin ifadelerini etkileyebildiğini unutmayın.
Epigenetik son yılların en popüler bilim konularından biridir.
Epigenetik alanındaki gelişmeler kanser ve nörolojik hastalıklar gibi tedavisi çok güç hastalıklar için de büyük bir umut oluşturmaktadır.
Kızım neden huysuz!
İlk kez 1942 yılında Conrad Waddington’un kullandığı “epigenetik” sözcüğünü en iyi anlatan belki de şu bilindik fıkradır:
Darwin ile Freud’u birlikte gören dertli bir anne kızından yakınmış, “Ey yeryüzünün en büyük dâhileri, kızımın bir derdi var, bu derdin nedenini ancak siz bilebilirsiniz.”
Darwin ve Freud merakla sormuşlar “Kızınızın neyi var ?”
“Kızım çok mutsuz, kötümser, kavgacı, beni deli ediyor”.
Darwin hiç düşünmeden yanıtlamış, “kızınızın sorunu “genetik”.
Freud ise “hayır” demiş, “sorun anneden kaynaklanıyor.”
Anne şaşırmış, çaresizce sormuş, “hanginiz doğru söylüyor?”
Tam o sırada yoldan geçen Conrad Waddington soruyu yanıtlamış, “ikisi de doğru söylüyor hanımefendi, sorun epigenetik”.
Mustafa Çetiner / mailto:dr.m.cetiner@gmail.com
http://www.herkesebilimteknoloji.com/yazarlar/mustafa-cetiner/epigenetik
YanıtlaSilTevfik Uyar Onaylanmış hesap @tevfik_uyar
Size bi'soru: İngiltere'de prostat kanseri tedavi oranı %44. ABD'de ise %81. Ancak her iki ülkede de bu nedenle ölüm oranı aynı. Nasıl olur?
0 yanıt 0 retweet 0 beğenme
Yanıtla Retweetle
Beğen Tweet etkinliğini görüntüle
Tıpta tanı hatalarını azaltmak mümkün mü? -1-
YanıtlaSilInstitute of Medicine tarafından hazırlanan rapor önemli ipuçları içeriyor.
Kendi tıp öğrenciliği yıllarımda hekimlerin hatasız kullar oldukları, hata yapan kişilerin ise kötü hekimler olduğu düşüncesi yaygındı. Sonra hekimlik mesleğine başladığımda aslında hatanın her yerde olduğunu, işlerin hiç de hayalimizde oluşturduğumuz gibi olmadığını fark ettim. Bu farkına varma durumunun aslında bu sorun ile nasıl baş edilebileceğini düşünme sürecinin de başlangıcı olduğunu gördüm ve o günden beri de gelişmiş ülkelerde bu konuda yapılanları izlemeye çalışıyorum.
Dünya’daki tıbbi hatalar ile ilgili en önemli referans, 1999’da “Institute of Medicine” (IOM) tarafından yayınlanan “To Err is Human: Building a Safer Health System” isimli rapordur. Bu rapor sağlıkta güvenlik hareketinin başlangıcı sayılır, çünkü bu rapor sağlık sistemi içerisinde de ciddi sayıda hata yapıldığı ve bunların sistem üzerinde yapılacak değişiklikler ile engellenebileceğine dair veriler içeriyordu. O günden bu güne IOM sağlık hizmeti verilmesi aşamasında yapılan hataların azaltılması için öneriler geliştirdi. Bu tartışmalar tahmin edilebileceği gibi ülkemizde sadece meraklı bir kesiminin ilgisini çekti ve sınırlı uygulama alanı buldu.
2015’te IOM “Improving Diagnosis in Health Care” isimli yeni bir raporunda özellikle “Tanı Hataları” üzerine vurgu yaptı. Tanı hataları üzerine bu derece yoğun ilgi gösterilen bu rapor gözden kaçmaması gerekir.
Sadece bilimsel gelişmelerin ortaya koyduğu yeni teknolojilerin ve uygulamaların kullanılması, sağlık alanında beklenen gelişmeyi sağlamıyor. Hizmet sunumu sırasında da dikkat edilmesi gereken önemli noktalar var. Rapor sadece sağlık alanında çalışan profesyonellere değil hastalara da önemli bir kaynak niteliğinde. Çünkü hastaları ve hasta yakınlarını da tanı sürecinin içerisine aktif olarak katılmaya çağırıyor.
Bu rapora göre, her 20 ABD vatandaşından birisi tanı hatası ile karşılaşıyor, her 10 tanıdan birisi yanlış. ABD gibi gelişmiş ülkelerdeki bu sayıları okurken hep Türkiye’deki durumu merak ediyorum. Elimizde hiç veri yok ama benim gibi bir tahminde bulunuyorsunuzdur sanırım.
Prof.Dr. Alp Usubütün / Hacettepe Üniversitesi Tıp Fakültesi Patoloji AD / alpusubutun@yahoo.com
http://www.herkesebilimteknoloji.com/slider/tipta-tani-hatalarini-azaltmak-mumkun-mu
Tıpta tanı hatalarını azaltmak mümkün mü? -2-
YanıtlaSilNet tanım
Rapor, tanı hataları için çok net bir tanım da getiriyor: Hastanın sorununa doğru ve zamanında tanı konulması ve bunun hastaya iletilmesinde aksama olması. Yani sadece doğru tanı koymak değil bunu hastalığın tedavisini olumsuz etkilemeyecek bir zaman içerisinde yapmak ve hastaya durumu iletmekte gerekli, bunlardan birisinin yapılmaması durumunda tanı hatası olarak kabul ediliyor.
Bu rapor ile gündeme gelen bir diğer önemli tanım overdiagnosis'dir. Bu terimin tam Türkçe karşılığını bulmak zor. Ancak burada, tanı konmasına karşın hastanın sağlığını etkilemeyecek, yani tanı konmasa hastada bir belirti ve bulguya neden olmayacak hastalıktan söz edilmektedir. Bu bir tanı hatası değil, ancak hastada gereksiz tedaviye yol açar (overtreatment). Bu durumu hasta temelinde saptamak mümkün değil, sadece toplum temelli araştırmalarda görebiliriz. Hastalarda, hastanın sorununa yönelik olmayan gereksiz testlerin istenmemesi bu durumun engellenmesi için çok önemlidir.
Hataları kabul eden bir sisteme geçmeliyiz
Bugün hala tanı hatalarının bir kısmının farkına varmıyoruz. Bugüne kadar “tanı hatalarının” çok gündeme gelmemesinin nedenlerinden birisi de bu. Hataların bulunduklarında bildirilmeleri çok önemli. Bu da hatayı kabul etmeyen bir sistemden, hataları kabul eden ve oluşmasını engellemeye çalışan bir sisteme doğru yol almamız ile mümkün.
Bu rapor, tanı hatalarının azaltılması için bazı öneriler sunuyor; burada onlardan başlıklar halinde söz edilecek. Ancak en büyük vurguyu, hastaları ve hasta yakınlarını da içerecek şekilde ekip çalışmasının önemi almakta.
Ekip çalışmasının artırılması Bu sadece farklı dallarda çalışan hekimlerin ve diğer sağlık personelinin bir ekip olarak çalışmasını önermiyor, aynı zamanda hasta ve yakınlarının da tanı verilme aşamasında sürecin içine sokulması gereğini vurguluyor.
Hasta ve yakınlarının hekime vereceği bilgilerin dikkatli dinlenmesi, bazı durumlarda doğru tanıya ulaşmada çok önemli ipuçları verir. Bunun bir çok örneği bilinir. Bu nedenle hastalara tanı süreçlerine katılabilmeleri için olanak sağlanmalı ve daha fazla bilgilendirme yapılmalı.. hatta hastanın kendi sağlık kayıtlarına ulaşmasının sağlanması da önerilmekte.
Sağlık profesyonellerine de bu yeni tanısal süreçler hakkında, takım çalışması, hasta ve profesyonel sağlık ekibi ile iletişim vb. konularda eğitimler verilmesi, bilişim teknolojilerinin tanısal süreçlere entegre edilmesi ve hekimlerin tanısal süreçte bunları kullanmalarının sağlanması, klinikte tanı hatalarını tanınması, azaltılması ve nedenlerinin öğrenilmesi için yöntemlerin geliştirilmesi, tanısal performansı arttıracak yöntemlerin ve kültürün geliştirilmesi, tanı hatalarının bildirilmesini teşvik edecek bir ortamın ve tıbbi yükümlülük sisteminin hataların azaltılması hedefine yönelik olarak kurulması, ödeme sisteminde değişiklikler ve tanı süreci ve tanı hataları ile ilgili daha çok araştırmanın yapılmasının teşvik edilmesi, raporda vurgulanan diğer tanı hatalarını azaltıcı öneriler.
Sonuç olarak, herkesin hayatında en azından bir kez yaşadığı düşünülen “tanı hatası” çok önemli bir sağlık sorunu. Tanı hatalarını görmezden gelmek veya kaçmak yerine bir daha oluşmaması için kayda geçerek gerekli önemleri almak, tanı sürecinde yer alan herkes ile etkili ve profesyonel bir iletişimi sağlamak ve hepsinden önemlisi tüm sistemi bu yönde yeniden oluşturmak. Görüldüğü gibi hiç de kolay bir süreç değil, ama durumun farkında olmak bu süreç için en önemli adım.
Prof.Dr. Alp Usubütün / Hacettepe Üniversitesi Tıp Fakültesi Patoloji AD / alpusubutun@yahoo.com
http://www.herkesebilimteknoloji.com/slider/tipta-tani-hatalarini-azaltmak-mumkun-mu